Calendario Sistemático de
Vacunaciones e Inmunizaciones | 2025
ANDALUCÍA - Todas las edades

Embarazo y Puerperio | 0 meses | 2 meses | 4 meses | 6 meses | 11 meses | 12 meses | 15 meses | 3 años | 4 años | 6 años | 12 años | 13 años | 14 años | 15 años | 18 años | 60 años | 65 años | 66 años | 76 años | +77 años | |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
Virus, respiratorio sincitial | Ac anti-VRS1 | ||||||||||||||||||||
Tétanos, difteria y tosferina | Tdpa 2 | DTPa | DTPa | DTPa | DTPa3 | Tdpa4 | Tdpa4 | Td5 | Td5 | Td5 | |||||||||||
Poliomielitis | VPI | VPI | VPI | VPI3 | |||||||||||||||||
Hepatitis B | HB6 | HB | HB | HB | HB7 | ||||||||||||||||
Haemophilus | Hib | Hib | Hib | ||||||||||||||||||
Rotavirus | RV8 | ||||||||||||||||||||
Neumococo conjugada | VNC20 | VNC20 | VNC20 | VNC20 | VNC209 | ||||||||||||||||
Meningococo B10 | MenB | MenB | MenB | ||||||||||||||||||
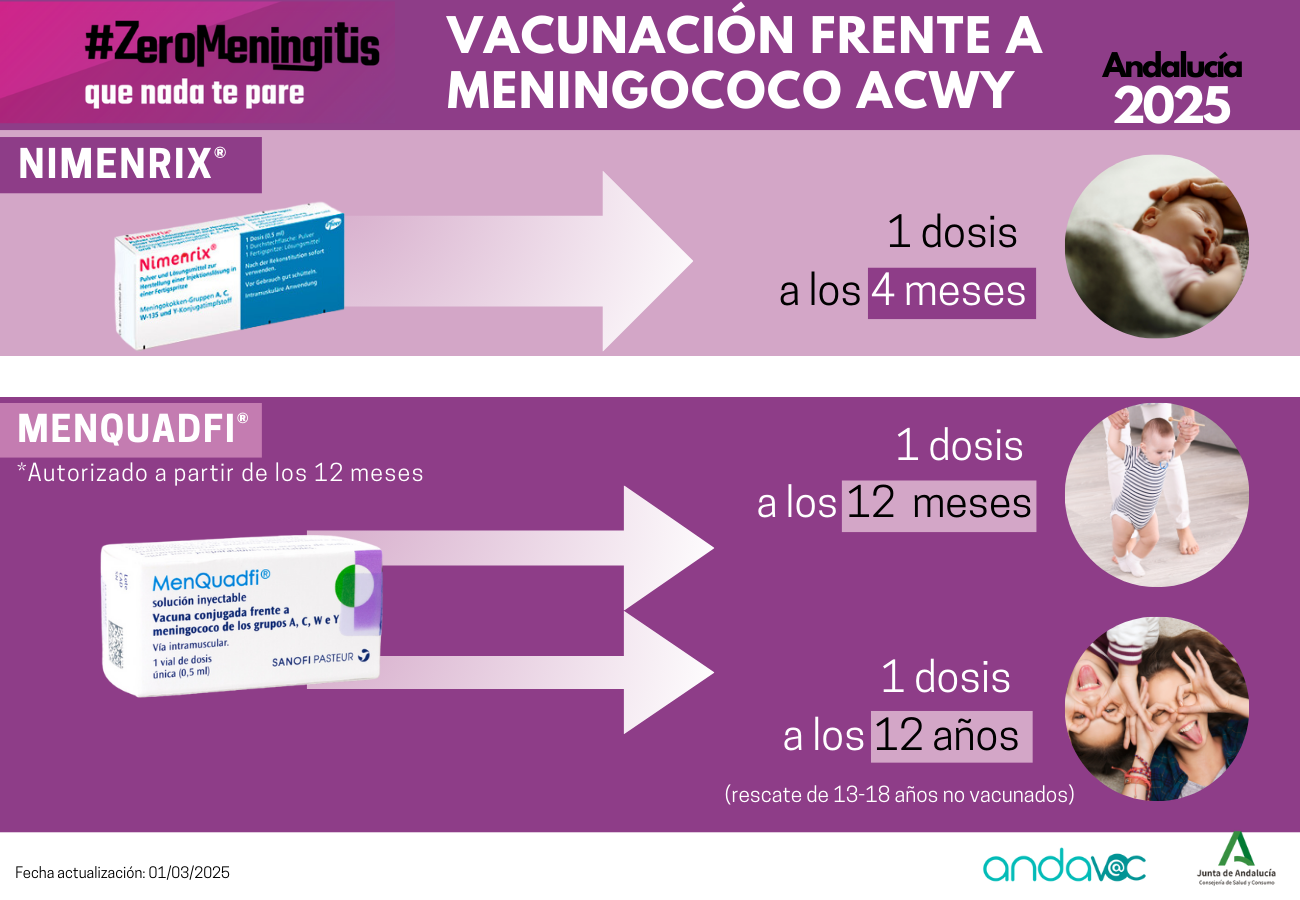
Meningococo ACWY | Men ACWY11 | Men ACWY12 | Men ACWY13 | Men ACWY13 | |||||||||||||||||
Triple vírica | TV | TV | TV14 | ||||||||||||||||||
Varicela | VVZ | VVZ | VVZ15 | ||||||||||||||||||
Papilomavirus | VPH16 | VPH16 | |||||||||||||||||||
Gripe | Gripe17 | Gripe anual 18 | Gripe anual 19 | ||||||||||||||||||
COVID-19 | COVID20 | COVID21 | |||||||||||||||||||
Herpes zóster | HZ22 | HZ22 | |||||||||||||||||||

Vacunación sistemática

Vacunación de rescate para personas no inmunizadas
Documentación técnica
Calendario de Vacunaciones de Andalucía 2025 (Instrucción DSGPyOF-1/2025)
Calendario Sistemático de Vacunaciones e Inmunizaciones de Andalucía 2025 (Instrucción DSGPyOF-1/2025).
Guía para Profesionales.
Dirección General de Salud Pública y Ordenación Farmacéutica.
Consejería de Salud y Consumo.
Guía para Profesionales.
Dirección General de Salud Pública y Ordenación Farmacéutica.
Consejería de Salud y Consumo.
- Fecha creación/actualización: 20 de febrero de 2025
- Tamaño documento: 3 MB
- Acceder al documento
Calendario de Vacunaciones de Andalucía 2025 (Instrucción DSGPyOF-1/2025) (cambios resaltados)
Calendario Sistemático de Vacunaciones e Inmunizaciones de Andalucía 2025 (Instrucción DSGPyOF-1/2025) (cambios resaltados).
Guía para Profesionales.
Dirección General de Salud Pública y Ordenación Farmacéutica.
Consejería de Salud y Consumo.
Guía para Profesionales.
Dirección General de Salud Pública y Ordenación Farmacéutica.
Consejería de Salud y Consumo.
- Fecha creación/actualización: 20 de febrero de 2025
- Tamaño documento: 3 MB
- Acceder al documento
Cartel Calendario de Vacunaciones e Inmunizaciones Andalucía | 2025
Cartel imprimible con el calendario de vacunaciones e inmunizaciones 2025 de Andalucía.
- Fecha creación/actualización: 20 febrero 2025
- Tamaño documento: 3,8 MB
- Acceder al documento
Guía visual de las vacunas empleadas en el Calendario Sistemático de Vacunaciones e Inmunizaciones de Andalucía | 2025
Guía visual de las vacunas empleadas en el Calendario Sistemático de Vacunaciones e Inmunizaciones de Andalucía | 2025.
Infografía a color.
Consejería de Salud y Consumo.
Dirección General de Salud Pública y Ordenación Farmacéutica. Servicio Andaluz de Salud.
Infografía a color.
Consejería de Salud y Consumo.
Dirección General de Salud Pública y Ordenación Farmacéutica. Servicio Andaluz de Salud.
- Fecha creación/actualización: 1 de marzo de 2025
- Tamaño documento: 1,9 MB
- Acceder al documento
Calendario 2025 en diferentes idiomas
2025 ANDALUSIA ROUTINE VACCINATION AND IMMUNISATION SCHEDULE
2025 ANDALUSIA ROUTINE VACCINATION AND IMMUNISATION SCHEDULE.
Cartel del Calendario Sistemático de Vacunaciones e Inmunizaciones de Andalucía para 2025, en inglés.
Cartel del Calendario Sistemático de Vacunaciones e Inmunizaciones de Andalucía para 2025, en inglés.
- Fecha creación/actualización: 1 marzo 2025
- Tamaño documento: 1,2 MB
- Acceder al documento
2025 SYSTEMATISCHER IMPF-UND IMMUNISIERUNGSKALENDER
2025 SYSTEMATISCHER IMPF-UND IMMUNISIERUNGSKALENDER .
Cartel del Calendario Sistemático de Vacunaciones e Inmunizaciones de Andalucía para 2025, en alemán.
Cartel del Calendario Sistemático de Vacunaciones e Inmunizaciones de Andalucía para 2025, en alemán.
- Fecha creación/actualización: 1 marzo 2025
- Tamaño documento: 1,2 MB
- Acceder al documento
2025 CALENDRIER SYSTÉMATIQUE DES VACCINATIONS ET DES IMMUNISATIONS
2025 CALENDRIER SYSTÉMATIQUE DES VACCINATIONS ET DES IMMUNISATIONS.
Cartel del Calendario Sistemático de Vacunaciones e Inmunizaciones de Andalucía para 2025, en francés.
Cartel del Calendario Sistemático de Vacunaciones e Inmunizaciones de Andalucía para 2025, en francés.
- Fecha creación/actualización: 1 marzo 2025
- Tamaño documento: 1,2 MB
- Acceder al documento
2025 CALENDARIO SISTEMATICO VACCINALE E DELLE IMMUNIZAZIONI
2025 CALENDARIO SISTEMATICO VACCINALE E DELLE IMMUNIZAZIONI.
Cartel del Calendario Sistemático de Vacunaciones e Inmunizaciones de Andalucía para 2025, en italiano.
Cartel del Calendario Sistemático de Vacunaciones e Inmunizaciones de Andalucía para 2025, en italiano.
- Fecha creación/actualización: 1 marzo 2025
- Tamaño documento: 1,2 MB
- Acceder al documento